O que é a endometriose?
A endometriose é definida pela presença de tecido endometrial (glândulas e estroma) fora da cavidade uterina, o que desencadeia uma reação inflamatória crônica, com formação de cicatrizes (fibrose) e aderências que podem distorcer a anatomia pélvica.
Trata-se de uma doença benigna, estrogênio-dependente, que acomete principalmente mulheres em idade reprodutiva e está comumente associada à dor pélvica crônica e infertilidade.
As lesões endometrióticas ectópicas podem se apresentar como implantes superficiais no peritônio, cistos ovarianos (endometriomas) ou focos de doença infiltrativa profunda envolvendo órgãos pélvicos (como intestino ou bexiga).
Estima-se que a endometriose afete cerca de 6–10% das mulheres em geral, podendo chegar a 35–50% das mulheres com dor pélvica e/ou dificuldades para engravidar.
Notavelmente, até 20–25% dos pacientes com vulva podem ser assintomáticos, com diagnóstico muitas vezes incidental durante investigação de infertilidade ou cirurgias por outras causas.
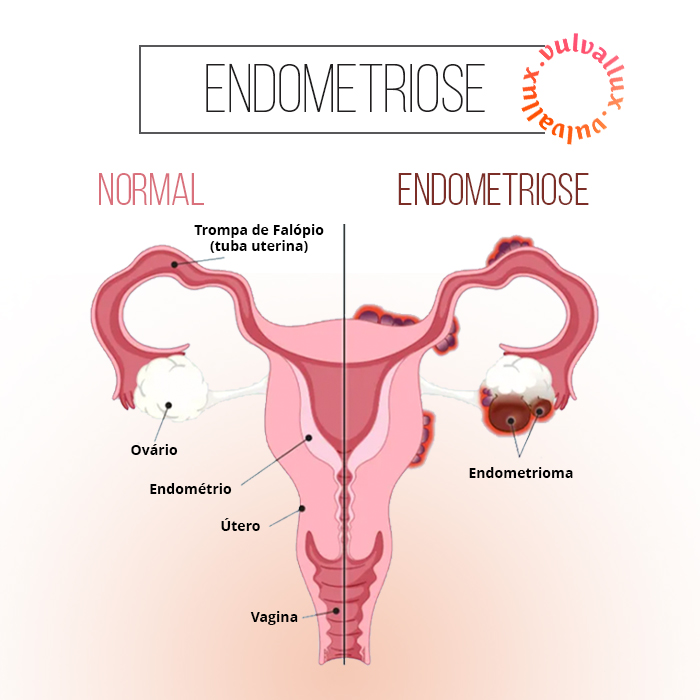
Endometrioma é um tipo de cisto ovariano preenchido por sangue escuro e espesso, formado quando o tecido endometrial cresce dentro dos ovários. Comumente chamado de “cisto de chocolate” devido à sua aparência, o endometrioma está associado à endometriose profunda e pode causar dor intensa, inflamação crônica e infertilidade.
Fonte: ALTOMARA, Deanna. Endometriosis. WebMD, 09 abr. 2024. Disponível em: https://www.webmd.com/women/endometriosis/endometriosis-causes-symptoms-treatment. Acesso em: 05 maio 2025.
Causas e fisiopatologia atual da endometriose
Apesar de sua alta prevalência, a etiologia da endometriose não é completamente elucidada.
A teoria clássica de Sampson propõe que a menstruação retrógrada – refluxo do sangue menstrual através das tubas uterinas para a cavidade pélvica – permite a implantação de células endometriais na pelve. No entanto, como a menstruação retrógrada ocorre em grande parte das mulheres, fatores adicionais devem influenciar quais mulheres desenvolvem a doença.
Atualmente, aceita-se uma origem multifatorial: fatores genéticos, hormonais, imunológicos e ambientais contribuem para o desenvolvimento das lesões endometrióticas. Alterações no ambiente hormonal são centrais – as lesões exibem dependência de estrógeno e resistência à progesterona, o que favorece a sobrevivência de implantes ectópicos de células endometriais e a inflamação crônica local.
Mulheres com menarca precoce, ciclos menstruais curtos ou fluxo menstrual abundante têm maior risco de endometriose, possivelmente por maior exposição ao refluxo menstrual e estrogênio.
Dê aos seus pacientes com vulva mais autonomia e conforto com um dispositivo home care. Clique aqui e inclua a fotobiomodulação em seus protocolos de tratamento.
Sinais e sintomas iniciais da endometriose
Os sintomas da endometriose (descritos por Bulletti et. al, 2010) podem variar em apresentação e intensidade, mas tipicamente incluem dor pélvica de padrão cíclico e disfunções reprodutivas. Os principais sinais e sintomas clínicos iniciais estão descritos a seguir.
Dismenorreia (cólica menstrual intensa)
É o sintoma mais frequente, presente em cerca de 60–80% dos pacientes com vulva. Diferentemente da cólica “comum”, a dor da endometriose tende a piorar com o tempo e pode não responder bem a analgésicos usuais. Frequentemente, inicia-se um ou dois dias antes da menstruação e persiste durante todo o fluxo.
Dor pélvica crônica (não associada apenas à menstruação)
Aproximadamente 40–50% das mulheres com endometriose relatam dor pélvica contínua ou que antecede o período menstrual. Essa dor pode ser lombar ou abdominal baixa, muitas vezes diária, resultado de inflamação e aderências pélvicas.
Dispareunia profunda (dor durante a relação sexual)
Ocorre em cerca de 40–50% dos pacientes com vulva. Tipicamente, a penetração vaginal profunda (por exemplo, durante o ato sexual) provoca dor aguda, sugerindo implantes em ligamentos útero-sacros, septo reto-vaginal ou fundo de saco de Douglas. Essa dor pós-coito pode durar horas ou dias.
Sangramento uterino anormal
Embora não tão típico quanto a dor, muitos pacientes apresentam spotting (sangramento em borrões) antes ou após a menstruação, ou mesmo pequenos sangramentos intermenstruais. Alterações hormonais e a adenomiose concomitante (endométrio ectópico na musculatura uterina) podem explicar fluxos prolongados ou irregulares.
Sintomas gastrointestinais cíclicos
Quando a endometriose acomete o intestino (retossigmoide, porção distal do cólon), pode haver disquesia (dor para evacuar) ou dor abdominal durante a menstruação, além de constipação ou diarreia cíclicas e, raramente, sangramento retal catamenial.
Esses sintomas, porém, são menos comuns (1–2% dos casos, geralmente em doença avançada). A presença de dor retal ou evacuação dolorosa na menstruação é um alerta para investigação de endometriose profunda intestinal.
Sintomas urinários cíclicos
Em casos de lesões em bexiga ou ureteres, a paciente pode apresentar disúria (dor ao urinar), urgência miccional ou até hematúria (sangue na urina) durante o período menstrual. Assim como os sintomas intestinais, são sinais mais raros e associados à doença infiltrativa profunda envolvendo o trato urinário.
Infertilidade ou subfertilidade
Parasar et. al (2018) sublinham que algumas mulheres jovens e aparentemente saudáveis podem não ter dor significativa e só descobrem a endometriose durante a investigação de dificuldade para engravidar.
Nesses casos, a endometriose inicial pode cursar silenciosa, causando alterações tubárias ou peritoneais sutis que comprometem a fertilidade sem necessariamente provocar dor intensa. Por isso, em mulheres com infertilidade sem causa aparente, deve-se suspeitar de endometriose mesmo na ausência de dor pélvica importante.
Importante!
A variabilidade dos sintomas pode levar a um atraso diagnóstico médio de aproximadamente 6,7 anos desde o início das queixas até a confirmação da doença. Essa demora ocorre porque os sintomas podem ser confundidos com cólicas menstruais comuns ou condições gastrointestinais (como síndrome do intestino irritável) e infecciosas urinárias.
Tratamentos atuais disponíveis para endometriose
O manejo da endometriose deve ser individualizado, considerando a gravidade dos sintomas, extensão da doença e desejo reprodutivo da paciente. As abordagens atuais incluem tratamentos clínicos (hormonais e não hormonais) e cirúrgicos, muitas vezes combinados, além de terapias integrativas de suporte.
O objetivo principal é aliviar a dor, reduzir o progresso das lesões, restaurar a fertilidade quando desejada e melhorar a qualidade de vida. A seguir, resumimos as principais modalidades de tratamento.
Terapia medicamentosa hormonal
É o pilar do tratamento clínico. Visa suprimir a função cíclica normal do endométrio (tanto uterino quanto ectópico), induzindo uma situação de amenorreia e ambiente hormonal hipoestrogênico que leva à atrofia dos implantes endometrióticos.
Os medicamentos incluem contraceptivos hormonais combinados (estrogênio + progestagênio oral), progestágenos isolados, análogos e antagonistas de GnRH e inibidores de aromatase.
De modo geral, a terapia hormonal é considerada primeira linha em mulheres que não estejam tentando engravidar no momento, pois efetivamente controla os sintomas, retarda a necessidade de cirurgia e reduz risco de recorrência enquanto em uso.
Vale lembrar, contudo, que esses tratamentos não erradicam as lesões – apenas as “adormecem”. Assim, os sintomas tendem a retornar em muitos casos após a suspensão da medicação, e a duração do uso pode ser limitada por efeitos colaterais.
Abordagens não hormonais e controle da dor
Analgésicos comuns e anti-inflamatórios não esteroides (AINEs, como ibuprofeno e naproxeno) são frequentemente usados para alívio sintomático, especialmente da dismenorreia. Embora melhorem a dor em parte dos pacientes com vulva, geralmente não são suficientes em casos moderados a graves.
Adjuvantes como antidepressivos tricíclicos ou inibidores da recaptação de serotonina/noradrenalina (para dor neuropática) e anticonvulsivantes (gabapentina, pregabalina) podem ser considerados no manejo da dor pélvica crônica associada à endometriose, principalmente se há componentes de sensibilização central.
Não é placebo: a fotobiomodulação atua em marcadores inflamatórios reais. Inclua o Vulvallux como conduta complementar no tratamento da dor pélvica.
Cirurgia conservadora (preservadora da fertilidade)
É indicada quando a paciente apresenta dor incapacitante refratária ao tratamento clínico, endometriomas ovarianos grandes, obstruções de órgãos ou infertilidade associada à endometriose.
O padrão-ouro é a cirurgia por videolaparoscopia, que permite visualizar e tratar lesões com mínima invasividade. O procedimento envolve a excisão ou ablação dos implantes endometrióticos visíveis, a ressecção de aderências e a drenagem/ressecção de cistos endometrióticos. A cirurgia objetiva remover a carga de doença e restaurar a anatomia normal, aliviando a dor e aumentando as chances de gravidez natural.
Cirurgia radical para endometriose
Em casos extremos, quando a doença é difusa e refratária e a paciente não deseja mais fertilidade, pode-se considerar a histerectomia total com salpingo-ooforectomia bilateral (remoção do útero e ovários).
Essa intervenção definitiva elimina a principal fonte de estrogênio (ovários) e remove lesões nos órgãos alvo, oferecendo boas chances de alívio da dor. No entanto, induz menopausa precoce, com implicações importantes (perda da função hormonal ovariana) – por isso, é reservada a situações selecionadas após esgotadas outras opções.
Abordagens integrativas e reabilitação
A natureza multifatorial da endometriose demanda uma atenção integral à paciente. Terapias não médicas têm ganhado espaço como complemento ao tratamento convencional, visando manejar aspectos musculoesqueléticos, comportamentais e de estilo de vida associados à dor pélvica.
Estudos e revisões recentes apontam benefícios de métodos como fisioterapia do assoalho pélvico, terapia manual e exercícios físicos (para aliviar tensão muscular pélvica e melhorar postura), acupuntura e eletroterapia analgésica (para modular vias de dor), além de dieta anti-inflamatória e suplementos nutricionais (visando reduzir a inflamação sistêmica).
Intervenções psicossociais, como terapia cognitivo-comportamental, também são úteis para ensinar técnicas de enfrentamento da dor crônica e reduzir o estresse associado.
Vulvallux: fotobiomodulação na endometriose
Outra inovação recente no manejo da endometriose e suas consequências dolorosas é o uso da fotobiomodulação em nível periférico, aplicada diretamente na região pélvica e genital, para modular a dor e a saúde dos tecidos locais.
O diferencial do Vulvallux, no contexto da endometriose, está em seu potencial de atuar na modulação da dor pélvica miofascial e da dispareunia. Ao aplicar a fotobiomodulação diretamente na região vulvar e pélvica baixa, busca-se um efeito analgésico periférico.
Simultaneamente, a fotobiomodulação local tem ação anti-inflamatória direta: estudos mostram que a LEDterapia em tecidos periféricos diminui a liberação de prostaglandinas e citocinas pró-inflamatórias, além de aumentar a síntese de fatores anti-inflamatórios.
Do ponto de vista prático, o Vulvallux apresenta-se como uma opção simples e acessível. A paciente pode utilizá-lo em casa: a placa de LED, de aproximadamente 14×6 cm contendo 48 diodos emissores de luz, é posicionada sobre a vulva (envolvida em filme plástico estéril para higiene) e mantida por 10 minutos, tempo após o qual o dispositivo tem desligamento automático.
As sessões podem ser realizadas regularmente (por exemplo, diariamente ou algumas vezes por semana, conforme orientação médica) sem desconforto – a luz não gera calor significativo nem dor. Por ser um home device, elimina-se a necessidade de visitas frequentes à clínica para terapias físicas, o que aumenta a adesão e o conforto da paciente.
A luz certa, no ponto certo, no momento certo: indique o Vulvallux na sua prática clínica. Comece aqui.
Conclusão
A incorporação de tecnologias de fotobiomodulação – como o Vulvallux – ilustra uma nova fronteira no tratamento da endometriose. Em vez de focar exclusivamente em hormônios ou cirurgia, essas abordagens buscam “recalibrar” o organismo da paciente, acalmando os circuitos de dor e promovendo a cura tecidual.
Para os médicos, é um campo empolgante e surpreendente: imaginar que feixes de luz possam se tornar aliados no tratamento de uma doença tão desafiadora.
À medida que mais estudos forem publicados, poderemos definir melhor quais pacientes se beneficiam mais, quais os protocolos ideais e como integrar a fotobiomodulação em diretrizes clínicas.
Por ora, compreender esses avanços já nos permite oferecer esperança e alternativas aos pacientes com vulva e que sofrem com endometriose – uma condição antiga, mas que demanda soluções modernas e longe do lugar-comum.
Referências bibliográficas I
- PARASAR, P. et al. Endometriosis: epidemiology, diagnosis and clinical management. Curr Obstet Gynecol Rep, v. 6, n. 1, p. 34–41, 27 jan. 2017. Disponível em: https://pmc.ncbi.nlm.nih.gov/articles/PMC5737931/. Acesso em: 5 maio 2025. DOI: 10.1007/s13669-017-0187-1.
- BULLETTI, C. et al. Endometriosis and infertility. J Assist Reprod Genet, v. 27, n. 8, p. 441–447, 25 jun. 2010. Disponível em: https://pmc.ncbi.nlm.nih.gov/articles/PMC2941592. Acesso em: 5 maio 2025. DOI: 10.1007/s10815-010-9436-1.
- VANNUCCINI, S. et al. Hormonal treatments for endometriosis: the endocrine background. Rev Endocr Metab Disord, v. 23, n. 3, p. 333–355, 17 ago. 2021. Disponível em: https://pmc.ncbi.nlm.nih.gov/articles/PMC9156507. Acesso em: 5 maio 2025. DOI: 10.1007/s11154-021-09666-w.
- MAZUR-BIALY, Agnieszka; TIM, Sabina; PĘPEK, Anna; SKOTNICZNA, Kamila; NAPRAWA, Gabriela. Holistic approaches in endometriosis – as an effective method of supporting traditional treatment: a systematic search and narrative review. Reproductive Sciences, v. 31, n. 11, p. 3257-3274, nov. 2024. Disponível em: https://pubmed.ncbi.nlm.nih.gov/39043999/. Acesso em: 7 maio 2025. DOI: 10.1007/s43032-024-01660-2.
Referências bibliográficas II
- KOHLI, N. SoLá Pelvic Therapy: a novel photobiomodulation therapy for treatment of myofascial pelvic pain. Contemporary OB/GYN Journal, v. 68, n. 10, 3 nov. 2023. Disponível em: https://www.contemporaryobgyn.net/view/sol-pelvic-therapy-a-novel-photobiomodulation-therapy-for-treatment-of-myofascial-pelvic-pain. Acesso em: 5 maio 2025.
- ANTONIO, F. I. et al. Photobiomodulation therapy for the treatment of vulvar pain among those with provoked vestibulodynia: a randomized controlled trial. The Journal of Sexual Medicine, v. 22, n. 4, p. 579–587, abr. 2025. Disponível em: https://academic.oup.com/jsm/article/22/4/579/8010870. Acesso em: 5 maio 2025. DOI: 10.1093/jsxmed/qdaf011.
- GONDIM, E. J. et al. Effectiveness of photobiomodulation therapy on pain intensity in postpartum women with nipple or perineal trauma: protocol for a multicentre, double-blinded, parallel-group, randomised controlled trial. BMJ Open, v. 13, n. 12, e072042, 2024. Disponível em: https://bmjopen.bmj.com/content/13/12/e072042. Acesso em: 5 maio 2025.
- ZIPPER, R. et al. Transvaginal photobiomodulation for the treatment of chronic pelvic pain: a pilot study. Womens Health Rep (New Rochelle), v. 2, n. 1, p. 518–527, 23 nov. 2021. Disponível em: https://pmc.ncbi.nlm.nih.gov/articles/PMC8617585. Acesso em: 5 maio 2025. DOI: 10.1089/whr.2021.0097.


